서 론
총담도 결석 혹은 종양으로 인한 담도 폐쇄는 황달, 발열, 상복부 통증, 패혈증 등을 유발할 수 있어 조기에 적절한 치료가 필요하다. 1974년 Kawai 등[1]에 의해 처음 시작된 이후 내시경 역행성 담췌관조영술(endoscopic retrograde cholangiopancreatography, ERCP)을 이용하여 접근하는 시술이 현재까지 가장 보편적인 치료 경로로 이용되고 있다. 그러나 환자가 billroth II 수술, Roux-en-Y 문합술을 시행시 성공률이 각각 92% [2], 67% [3]로 정상해부학적 구조를 가진 환자에 비해 낮았으며, 유두부 주위 게실(periampullary diverticulum)이 있는 경우에도 62.4%의 성공률을 보였으며 특히 intradiverticular papilla (IDP)에서는 38.1%로 성공률이 더 낮았다[4]. 또한 환자가 billroth II 수술, Roux-en-Y 문합술 환자에서 시술시 발생하는 합병증 발생률도 각각 8-17% [5,6], 12% [3]로 정상 환자에 비해 높게 나왔다. 그 밖에 종양으로 인한 담도 폐쇄가 심하거나, 패혈증 등 전신상태가 좋지 않은 경우 내시경 접근 자체가 어려운 경우도 있다.
이런 환자들에서 ERCP를 대체하는 방법으로 경피경간적담도접근(percutaneous transhepatic biliary approach)이 많이 이용되고 있다[7]. 경피적 경로를 통해 풍선카테터를 삽입한 후 유두부를 확장시키는 유두부풍선확장술(papillary balloon dilatation, PBD) 후, 결석을 십이지장 쪽으로 밀어서 제거하게 된다. 담도 폐쇄 환자에서도 경피적 경로를 통해 stent를 삽입하여 담도 배액이 원활하도록 하는 시술이 내시경적 접근이 어려운 환자들에 있어 유용하다[8,9].
이러한 이유로 점차 이 시술의 이용이 늘어나고 있지만, 현재 다른 연구에서는 경피경간 담도배액술(percutaneous transhepatic biliary drainage, PTBD)을 시행한 후 평균 6-7일 후에 PTBD 경로를 이용한 시술을 진행하고 있다[8]. 하지만 본 연구에서는 시술 횟수의 감소 및 시간 단축을 통해 환자의 통증 감소 및 입원 기간 단축을 예상하였다. García-García와 Lanciego [8]에서도 몇몇 환자에서 성공적으로 시행한 바, 4년간 단일기관에서 환자의 상태에 따라 PTBD와 동시에 PBD를 진행한 결과를 후향적으로 분석하여 시술의 성공률과 합병증 발생률 대해 알아보고자 하였다.
방 법
이번 연구는 환자의 의무기록을 통한 후향적 분석으로 진행되었다. 2012년부터 2015년까지 4년간 단일기관에서 종양 및 담도 결석으로 인한 담도 폐쇄를 진단받고 입원한 환자 중에서 sepsis, pneumonia 동반 및 dementia로 환자의 협조가 어려워 내시경적 접근이 불가능하다고 판단된 환자 8명과 Billroth II 문합술을 하였거나 유두부 주위 게실이 있거나 종양으로 인한 담도 폐쇄가 있어 내시경적 접근을 시도하였으나 실패한 13명을 대상으로 진행되었다. 모든 환자는 우상 복부 통증, 황달, 발열 등의 담도 폐쇄 증상을 호소하여 내원하였고, 혈액 검사와 복부 전산화단층촬영을 시행하였으며, 담도염 치료를 위해 광범위 항생제를 사용하였다.
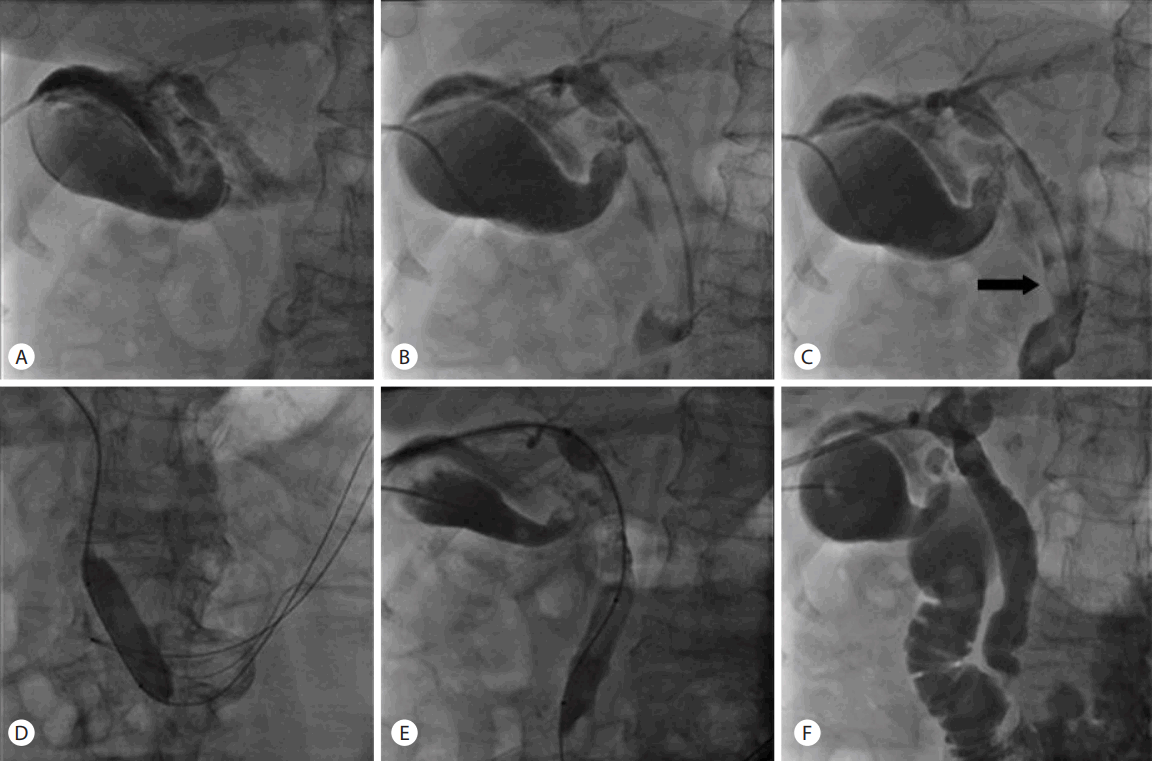
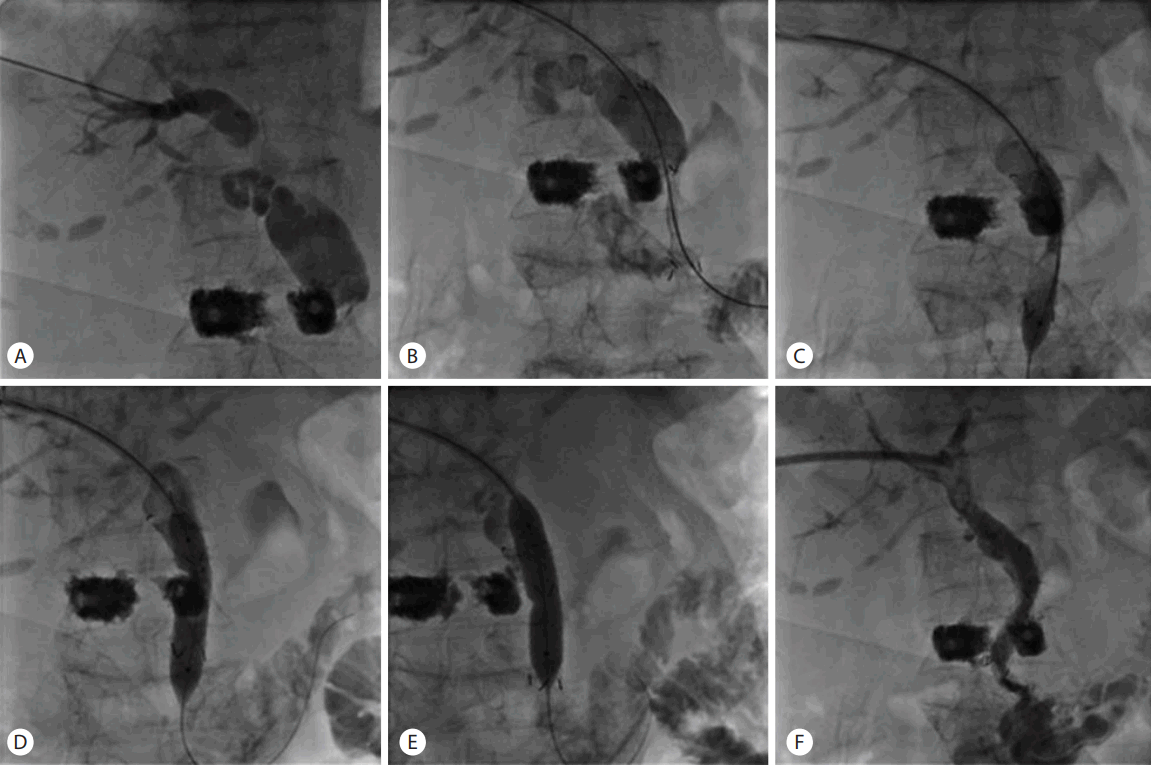
전체 21명 중 염증수치가 정상소견 및 증상이 경미하고 생체 징후가 안정적이었던 16명의 환자에서 PTBD와 동시에 PBD를 시행하였다. PBD 후 balloon catheter를 이용하여 결석을 십이지장으로 밀어내거나(Fig. 1) 경피경관담관조영술(percutaneous transhepatic cholangiogram, PTC)을 시행한 후 좁아진 부위에 stent와 풍선확장술을 이용하여 담도 배액을 시행하였다(Fig. 2). 패혈성 쇼크 등 American Society of Anesthesiologists (ASA) IV에 해당하는 환자 5명에서는 증상 경감을 위해 PTBD 시행 5-8일 후에 시술을 진행하였다. PTBD 후 PTC를 시행하여 담도의 구조, 결석의 위치, 크기, 개수, 협착 정도를 미리 확인하였다.
담도 결석 시술시, 초음파 투시 하에 21-G 시바(Chiba needle; M.I.Tech., Seoul, Korea)로 천자하였다. 경피경간 통로를 통하여 0.035-inch 유도 철사(stiff guidewire; Radifocus® Guide wire M; Terumo, Tokyo, Japan)를 간 외 담관을 지나 십이지장 유두부를 통과시켰다. 그 후 8 Fr 유도관(Accusheath, SUNGWONMEDICAL, Cheongju, Korea)으로 교체하였다. 그 후 10 mm × 4 cm 혈관 성형용 풍선 카테터(Ultra-ThinTMDiamondTM; Boston Scientific, Marlborough, MA, USA)를 guide-wire를 통해 십이지장 유두부를 통과시킨 후 PBD를 4-6기압으로 30-60초간 2회씩 시행하였다. 유두부를 확장시킨 후 balloon catheter를 그대로 유두부를 통과시켜 음압으로 결석이 따라 나오게 하거나 balloon catheter를 결석의 뒤로 이동시켜 결석을 십이지장 안으로 밀어내었다. 결석의 크기가 15 mm를 넘는 경우에는 바스켓 카테터(Wittich Nitinol Stone Basket; Cook, Bloomington, IN, USA)를 통과시켜 부분 쇄석술을 시행한 후 결석 제거술을 시행하였다. 시술 후, PTBD 카테터로 교체하고 2-3일 후 추적 담관조영술을 시행하여 잔류 결석 유무 및 담도 폐쇄 유무를 확인하였다. 잔류 결석이 남아있는 경우에는 위의 시술을 한 번 더 반복한 후 2-3일 후 담관조영술을 재시행하여 잔류 결석 유무를 확인하였다.
종양으로 인한 담도 협착시, 결석과 마찬가지로 유도 철사를 십이지장까지 위치시키고, 5 cm 정도의 금속 스텐트(Niti-S stents; Taewoong Medical Corporation, Seoul, Korea)를 유두부 밖 1 cm 정도 근처에 위치시킨 후, 금속 스텐트를 확장시켜 제자리에 위치하였다. 좁아진 부위의 원활한 통과를 위해 balloon catheter를 이용하여 확장시켜 넓어진 담도를 확인한 후 PTBD catheter를 스텐트 상부에 위치시킨 후 시술 2-3일 후에 협착 유무를 확인하였다.
잔류 결석이 없고, 스텐트를 삽입한 후 시행한 담관배액술에서 스텐트가 잘 유지되며, 조영제가 막힘 없이 십이지장으로 잘 통과하고, 재시술을 시행하였더라도 결석을 제거한 경우 성공하였다고 판단하였다. 결석의 크기는 가장 큰 결석의 장경으로 측정하였다. 임상증상 및 amylase, lipase를 포함한 혈액 검사를 시행하여 합병증 발생 유무에 대해 확인하였다. 입원 기간 및 ERCP 시행 유무와 시행하였다면 실패한 이유를 조사하였고, PTBD와 PBD의 동시 진행 여부 및 진행하지 못한 경우, 그 이유에 대해 조사하였다.
결 과
경피적 경로를 통한 PBD 시술을 시행한 21명의 치료 결과에 대해 Table 1에 정리하였다. 남자가 10명(47.6%), 여자가 11명(52.4%)이었으며 환자들의 평균 연령은 78.4세(46-97세)였다. 전체 환자 중 sepsis, pneumonia 동반 및 dementia로 환자의 협조가 어려워 내시경적 접근이 불가능하다고 판단된 환자가 8명(38.1%)이었으며 그중 한 명은 sepsis 및 Billroth II 문합술 과거력이 있어 내시경적 접근을 하지 않았다. 그 외 Billroth II 문합술을 한 환자 1명(4.8%), Roux-en-Y 수술을 받은 환자 2명(9.5%), juxtapapillary diverticulum이 있는 환자 4명(19%), 종양으로 인한 담도 폐쇄 3명(14.3%), 유두부가 작아 실패한 3명(14.3%)을 포함해 내시경적 접근을 시도하였으나 실패한 환자가 13명(61.9%)이었다.
결석이 있는 사람 18명을 대상으로 할 때 8명(44.4%)은 결석이 한 개, 5명(28%)은 두 개 그리고 남은 5명(28%)은 결석이 세 개 이상이었으며 결석의 크기는 직경이 평균 14.3 mm(6.8-27 mm)였다. 세 명(14.3%)은 입원 당일 PTBD 혹은 경피경간담낭배액술(percutaneous transhepatic gallbladder drainage, PTGBD)을 시행하였고, 4명(19%)은 하루 후, 6명(28.6%)은 이틀 후, 3명(14.3%)은 삼일 후, 나머지 5 명은 각각 입원 4일, 7일, 8일, 9일, 11일 후 PTBD 혹은 PTGBD를 통해 배액술을 진행하였다. 21명 중 환자의 생체징후가 안정적이며 증상이 심하지 않은 16명(76.2%)의 환자에서 PTBD와 동시에 PBD를 진행하였고, 5명(23.8%)은 높은 염증수치 및 발열, 복통 등 증상이 심하여 이차적인 담도염 예방을 위해 PTBD로 증상 완화 후 각각 5-8일 후에 시술을 진행하였다. 21명의 환자 중 19명(90.5%)에서 잔류 결석이나 재협착 없이 한 차례만의 시술로 성공하였다. 나머지 두 명은 각각 2회, 3회 PBD를 시행한 후 결석 제거에 성공하였다. 결석 크기가 15 mm보다 큰 4명(19%)은 바스켓을 이용한 부분 쇄석술을 진행하였다. 시술에 성공한 21명의 환자 모두 2-3일 후에 PTC를 재시행하여 잔류 결석 유무 및 조영제를 통해 담도 폐쇄가 없음을 확인한 후 대부분 일주일 후에 PTBD catheter를 제거하였다. 모든 환자에서 복통을 호소하였고, 5명(23.8%)에서 일시적인 아밀라아제 상승 소견을 보였으며 리파아제는 정상수치를 유지하였고, 아밀라아제 또한 수일내 모두 정상수치로 회복되었다. 주요 합병증으로 한 명(4.8%)은 PTBD 부위에 농양이 관찰되어 percutaneous abscess drainage 삽입 및 항생제 투여 후 증상이 호전되었으며, 한 명(4.8%)은 성공적으로 담석 제거 후에도 패혈증이 지속되었으며 다발성 장기부전 후 결국 사망하였다. 시술 중 출혈 및 천공은 한 차례도 발생하지 않았다. 21명의 환자 중 추적관찰이 되지 않거나 연락이 되지 않는 6명을 제외한 15명의 환자들에 대해 평균 2개월 동안 추적관찰하였고 재발이 나타나지 않음을 확인하였다. 환자들의 평균 입원 기간은 17.9일(8-41일)이었으며 시술 후 입원 기간은 12.8일(6-36일)이었다. PTBD와 동시에 PBD를 동시에 진행한 군에서 입원 기간은 17.9일이었으며, PTBD 후 5-8일 후에 PBD를 진행한군은 17.8일로 큰 차이는 없었다.
고 찰
원위부 담도 협착은 췌장암, 담도암, 담낭암 혹은 담도 결석에 의해 흔하게 유발되며 담도염, 패혈증 등을 유발한다. 이러한 담도 협착을 치료하기 위해 담도 결석의 경우 결석을 제거하거나 악성 담도 협착시 증상의 완화 치료 또는 수술 전 일시적인 감압을 위한 스텐트 삽입을 하게 된다. 이러한 치료를 위한 접근법으로는 내시경을 이용한 접근이 많이 이용되지만 Billroth II 수술을 하였거나, Roux-en-Y 문합술을 하였거나 IDP 경우, 시술 성공률이 각각 92%, 67%, 38.1%로 정상 해부학적 구조를 가진 환자에 비하여 성공률이 낮고 합병증 발생률 또한 높게 나온다고 보고되고 있다[2-6].
이러한 경우 경피경간 경로를 통해 결석 제거 혹은 스텐트 삽입을 시행하게 된다[10]. 경피적 경로를 통한 접근은 Mondet [11]에 의해 처음으로 보고되었고, 1979년 Perez 등[12]과 Dotter 등[13]에 의해 경피경간 결석 제거 및 십이지장으로 결석을 밀어내는 방법이 보고가 된 이후 풍선확장술 및 혈관 삽입기의 도입[10] 등 많은 발전이 있어왔다. 경피적 접근은 간내 담석의 제거에도 접근 경로가 짧다는 장점이 있다[14]. 212명을 대상으로 García-García와 Lanciego [8]의 연구에서도 경피적 접근을 통한 technical success가 93% 높았으며 mortality rate 및 complication도 ERCP를 통한 접근에 비해 적었다. 또한 담즙의 방향과 같은 방향으로 결석을 밀어내기 때문에 각도를 유지하기도 용이하며, 유두부의 중앙에 적절히 풍선을 위치시키기에도 수월하였으며, expulsion maneuver를 여러 번 시행하는 것이 가능하였다[8]. 또한 결석의 크기가 15 mm 이상으로 큰 환자를 대상으로도 basket을 이용하여 안전하게 결석 제거가 가능함을 확인하였다.
Occlusion balloon을 이용하였던 다른 연구[10]와는 다르게 dilatation balloon만을 이용하여 결석을 제거하였다. 그리하여 occlusion balloon catheter로 교체하기 위해 근위부 쪽으로 catheter를 빼다가 결석이 같이 간담도 내로 올라오는 것을 예방할 수 있었다. 모든 환자에서 성공적으로 담도내 결석 제거 및 stent를 삽입하였으나, 복통 및 경미한 아밀라아제 상승 소견이 관찰되었으며 치명적 합병증 또한 PTBD 삽입 부위의 농양 및 다발성 장기부전으로 인한 사망이 한 차례씩 관찰되었다. 환자들의 평균 입원 기간은 17.9일(8-41일)이었으며 시술 후 입원 기간은 12.8일(6-36일)이었다. 타 논문에서 시술 후 입원 기간 5.5일(1-40일) 및 시술 전 평균 13.5일(2-45일) 입원하여 큰 차이를 보이지는 않았다[15].
본 연구에서는 시술 횟수의 단축을 통해 환자의 증상 호전 및 입원 기간 단축, 비용절감, 환자의 불편을 감소시킬 것이라고 예상하였다. 앞선 논문들에서 담즙의 배출을 통해 담도염을 예방하고자 시술 2일 전 길게는 45일 전에 미리 PTBD를 시행하고 있는 것에 비해[8] 본 연구에서는 패혈증 등 ASA grade IV에 해당하여 합병증의 가능성이 높은 환자를 제외한 대부분의 환자에서 PTBD와 동시에 PBD를 통한 시술을 진행하였고, 대부분의 환자들에서 불편을 빠르게 해소하였다. 하지만 PTBD와 동시에 PBD를 동시에 진행한 군에서 입원 기간은 17.9일이었으며, PTBD 후 5-8일 후에 PBD를 진행한 군은 17.8일로 큰 차이가 없었다. 합병증 발생률 또한 PTBD와 PBD를 동시에 진행한 군에서 경도의 amylase 상승을 포함하여 16명 중 7명에서 발생하였으며, PTBD 후 5-8일 후에 PBD를 진행한 군에서는 다섯 명 중 한 명에서 amylase 상승을 보여 두 군에서 차이가 크지 않았다. 이 연구의 한계점으로는 첫째 단일기관에서 후향적으로 연구가 진행되어 선택 편향이 있을 수 있다는 점이다. 둘째, 대상 환자가 적어 이 시술에 대한 안전성을 일반화하기 어렵다는 점이다.
결론적으로 Billroth II 수술이나 Roux-en-Y 문합술을 한 경우, IDP 등 해부학적 변형이 있는 경우, 내시경적 접근이 어려울 수 있으며, 이런 환자들에 대한 경피적 경로를 통한 시술은 보다 안전하고 높은 성공률을 보인다. 또한 환자의 생체징후가 안정적이고, 염증수치가 낮으며, 증상이 경미할 경우, PTBD와 동시에 PBD 후 결석 제거 혹은 스텐트 삽입을 진행하는 방법은 환자의 고통 및 비용 절감에 효과적이라고 할 수 있으며 추후 이 시술에 대한 광범위한 연구가 진행되길 바란다.